![]()
![]()
![]() Sábado, 19 de noviembre de 2011
| Hoy
Sábado, 19 de noviembre de 2011
| Hoy
EN LA SEMANA DEL DIA MUNDIAL DE LA DIABETES
Uno, dos, tres, muchos tipos de insulina
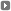 Por Jorge Forno
Por Jorge Forno
En las artes o los deportes algunas figuras gozan de sus cinco minutos de fama para luego pasar al olvido, mientras que otras –a veces en silencio– se mantienen vigentes por su propio peso, más allá de las modas. En el universo de las enfermedades sucede algo parecido. Algunas nos conmueven con fulgurantes apariciones y se visten con trajes de Jinetes del Apocalipsis, para caer pronto en el olvido más cruel. La diabetes mellitus, en cambio, ha estado discretamente presente a lo largo de la historia de la Humanidad y ocupa actualmente un lugar en el indeseado firmamento de las enfermedades de más rápida expansión en todo el mundo. Tanto es así que algunas estimaciones la ubican afectando en sus diferentes formas a casi el 9 por ciento de la población mundial.
Cuando hablamos de diabetes mellitus hablamos de una patología con variantes diversas que tiene como característica común el presentar un elevado nivel de glucosa en sangre o glucemia. Una sustancia de naturaleza proteica, la insulina es a la vez la heroína y malvada de esta historia. Esta hormona producida por unas células pancreáticas –llamadas células beta– interviene en la regulación de los niveles de glucemia y permite alimentar de este vital combustible a casi todos los tejidos del organismo. La insulina juega su rol de villana –con ciertos cómplices de fuste como las células beta del páncreas, algunas alteraciones genéticas y la autoinmunidad– cuando su cantidad fabricada es escasa o nula o es producida con tan mala calidad que cumple deficientemente su función. Pero se convierte en la buena de la película cuando es utilizada como un medicamento que permite a millones de personas con diabetes realizar una vida normal.
UNA FECHA SINGULAR
Quizá para contrarrestar su estigma de enemigo silencioso es que la diabetes tiene desde hace veinte años su día, el 14 de noviembre. No por casualidad la fecha elegida es la del nacimiento de uno de los descubridores de la insulina, Friederick Banting. La conmemoración entrelaza cuestiones científicas, económicas y de política sanitaria y este año se han realizado actividades en todo el mundo para crear conciencia acerca de la necesidad de un rápido diagnóstico –la diabetes es una patología fácilmente detectable en un control médico– y de la inmediata aplicación del tratamiento, basado en dieta, educación diabetológica, actividad física y medicación. En este último terreno la diabetes y la insulina conforman una pareja que, aun frente a la presencia de terceros como las medicaciones orales, no deja de consolidarse a lo largo del tiempo. Y la educación diabetológica que se promueve cada 14 de noviembre viene de perillas para derribar mitos. Por ejemplo, la creencia popular de que la insulina es aplicada sólo en grados muy avanzados de diabetes, que es desmentida por la mejora de la calidad de vida –premisa básica de cualquier tratamiento–, que su uso adecuado brinda en las muchas variantes de la enfermedad.
Muy lejos de todo esto se estaba en agosto de 1921 cuando Leonard Thompson, un niño canadiense de 14 años, se convirtió en el primer paciente que recibió insulina. Leonard había ingresado al Hospital General de Toronto con una glucemia ferozmente elevada y camino a una muerte hasta entonces inevitable. Banting le inyectó insulina de origen bovino –que anteriormente había probado en perros– y tras un primer intento fallido a causa de la formación de un absceso en el sitio de aplicación en un nuevo intento logró normalizar la glucemia, abriendo una nueva era en el tratamiento de la diabetes que, a fuerza de aplicaciones de insulina, se convirtió en una enfermedad crónica. Thompson gozó de la por entonces extraordinaria sobrevida de catorce años –frente a un tiempo que usualmente se contaba en semanas– hasta que en 1935 falleció a causa de una neumonía.
DE INDIANAPOLIS A COPENHAGUE
Rápidamente la noticia sobre la exitosa prueba de Banting y su equipo corrió como reguero de pólvora en los ámbitos científicos. Aquella insulina extraída del páncreas de vaca era muy escasa y muy difícil de purificar, pero así y todo, hacia 1923, la insulina bovina era producida en varios países, entre ellos la Argentina. La cuestión fue que científicos y laboratorios se lanzaron a la búsqueda de estándares de producción que hicieran más previsibles los tratamientos y que de paso brindaran a las empresas fabricantes jugosas ganancias en un mercado potencialmente gigantesco y de demanda asegurada.
Pronto ocurrieron rápidos avances en la producción de insulinas de origen bovino y porcino. Elli Lily –una empresa que había sido fundada en Indianápolis por un coronel farmacéutico veterano de la Guerra Civil estadounidense– se encargó de perfeccionar los métodos de purificación y comercializar la preciada insulina. Otro paso en la capacidad de fijar las dosis y extender el tiempo de acción de la hormona en el organismo se dio de la mano de Hans Christian Hagendorn, un químico danés que participó en Dinamarca de la creación de un laboratorio productor de insulina a escala industrial. Hagendorn logró obtener una insulina que combinada con una proteína –la protamina– y el elemento zinc prolongaba su acción y hacía un poco más previsible su liberación. Esta combinación –que es usada con ciertas variantes hasta nuestros días– se conoce como insulina NPH (sigla de Neutral Protamina Hagendorn). No sólo la insulina NPH recuerda el aporte de Hagendorn. También lleva su nombre un instituto escandinavo que premia a quienes apoyen y mejoren la calidad de vida de las personas con diabetes. El químico danés fue uno de los últimos exponentes de un tiempo en que los hallazgos eran conocidos más por el nombre de los científicos que por el de los laboratorios o instituciones que los cobijaban.
QUIEN DIJO QUE ES FACIL
La aplicación de insulinas tiene sus bemoles. Para empezar, la naturaleza proteica de la hormona hace que la vía de administración sea hasta hoy necesariamente inyectable, ya que un paso por el ácido medio estomacal la destruiría de inmediato. Por otra parte, las insulinas de origen porcino o bovino tienen en su composición pequeñas diferencias con la humana, suficientes para desencadenar la reacción de buena parte del arsenal defensivo que encierra el sistema inmunológico humano. Las consecuencias pueden ser de diverso tenor, desde alteraciones en el sitio de la inyección, como la lipodistrofia –pequeñas lesiones en las que el tejido adiposo disminuye– o abscesos como el que empañó la primera experiencia de Banting, hasta una alergia hecha y derecha que agrave la condición del paciente.
La presencia de impurezas en los preparados era otro problema de proporciones. A partir de 1970 surgieron técnicas más refinadas que dieron lugar a la generación de insulinas altamente purificadas. La frutilla del postre fue la aparición, de la mano de la biología molecular, de la insulina humana como producto industrial farmacéutico. La clonación de genes permitió que una vieja conocida de la Humanidad, la bacteria Escherichia coli, recibiera de la mano de un vector conocido como plásmido –naturalmente especializado en el intercambio de información genética entre bacterias, por ejemplo, la de la resistencia antibiótica– el programa genético para producir insulina idéntica a la humana. Así, dos encasillados en el papel de malos de la película jugaban un nuevo rol en la producción de verdaderas fábricas biológicas de insulina. Claro que los formidables avances en los tratamientos tienen su contratara en los costos elevadísimos que enfrentan los pacientes al adquirir insulinas, elementos para su aplicación, medicación y los aparatos para el automonitoreo, que permiten conocer la glucemia casi en tiempo real. En Argentina el tratamiento está cubierto por la seguridad social bajo el respaldo de una ley, pero en muchos lugares está librado a la capacidad económica del paciente, algo que también se pone sobre el tapete cada 14 de noviembre.
RARAS INSULINAS NUEVAS
Para ajustar aún con mayor precisión las dosis –imitando lo más acabadamente posible la actividad funcional del páncreas–, la biotecnología se lanzó en los últimos años a modificar algunos tramos de la cadena de aminoácidos que componen la molécula de insulina. Así surgió una galería de productos conocidos como análogos de insulina. Algunos de los análogos actúan como bomberos corriendo a controlar el pico glucémico que suele ocurrir tras las comidas, y otros lo hacen con una acción más prolongada. También los análogos facilitaron el uso, en pacientes con niveles de glucosa muy inestables, de unos aparatos conocidos como bombas de insulina. Pero cada paciente es un mundo y no en todos ellos las cosas funcionan igual, por lo cual la indicación de uno u otro tipo de insulina –y el reemplazo o complementación de los antidiabéticos orales– suele estar precedido de períodos de ajuste que exigen un compromiso del paciente y del médico.
En 2006 apareció una insulina que prometía una revolucionaria forma de aplicación, ya no inyectable sino inhalada. La buena nueva duró poco, ya que en medio de una controversia acerca de su efectividad, el mismo laboratorio que la había lanzado con bombos y platillos decidió retirarla del mercado por razones que parecen ser más económicas que médicas. Mientras tanto, alternativas a la insulina inyectable, como un tratamiento basado en células madre, trasplantes, páncreas artificiales o la soñada insulina oral, todavía están en pañales, pero seguramente darán tela para cortar en el mundo de la diabetes, esta vieja dama que se resiste a pasar a retiro.

PRODUCCION DE INSULINA GLARGINA DE ACCION PROLONGADA, EN FRANKFURT, ALEMANI.
-
Nota de tapa> En la semana del Dia Mundial de la Diabetes
Uno, dos, tres, muchos tipos de insulina
EN LA SEMANA DEL DIA MUNDIAL DE LA DIABETES
La diabetes en todas sus variantes es una...
Por Jorge Forno -
ARSENALES ATOMICOS
Reliquias del mundo bipolar
Por Rodolfo Petriz -
Agenda científica
© 2000-2022 www.pagina12.com.ar | República Argentina | Política de privacidad | Todos los Derechos Reservados
Sitio desarrollado con software libre GNU/Linux.






