![]()
![]()
![]() Jueves, 28 de octubre de 2004
| Hoy
Jueves, 28 de octubre de 2004
| Hoy
Pacientes que quedan sin atención por falta de apoyo a un programa
Un servicio de atención médica domiciliaria para pacientes terminales, implementado por un hospital de La Plata, corre el riesgo de desaparecer por falta de apoyo del gobierno bonaerense.
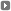 Por Pedro Lipcovich
Por Pedro Lipcovich
Un servicio de avanzada en cuidados paliativos para pacientes terminales está a punto de colapsar. Se trata del que funciona en el hospital Rodolfo Rossi de La Plata, cuya característica principal es permitir que la persona pueda finalizar sus días en su propia casa, “rodeado de sus cosas y donde nosotros mismos pudimos atenderlos”, según contaron a este diario familiares de pacientes que ya han fallecido. Tanto el paciente como su familia reciben en su domicilio, además de tratamiento médico, apoyo psicológico y ayuda social, por parte de un equipo que está disponible las 24 horas; este sistema de atención personalizada resulta económico para el sistema de salud, ya que elimina costos de internación. Pero, en los últimos días, los profesionales interrumpieron la atención domiciliaria porque el servicio, que funciona desde hace dos años y medio, no tiene hasta ahora un lugar en la estructura hospitalaria. Según sus integrantes, esto los deja desprovistos de cobertura para el trabajo fuera del hospital, que es precisamente su actividad central. El propio director provincial de Hospitales destaca que el servicio “desarrolla una actividad excelente, innovadora y útil para la población”, pero admite que su reconocimiento oficial “a veces lleva tiempo”.
“No podemos hacer otra cosa: estamos trayendo los pacientes para internarlos en el hospital; es difícil, primero porque ellos mismos no quieren, después de la experiencia de ser atendidos en sus casas; y tampoco nos resulta fácil conseguir camas; hace unos días, después de buscar desesperadamente una cama sin conseguirla, terminamos internando al paciente en otro hospital, donde falleció”, contó el médico Pedro Ferrara, titular del Area de Cuidados Paliativos del Hospital Rodolfo Rossi.
Ferrara explicó que “hace más de dos años, una resolución de la dirección del hospital creó el área de medicina paliativa; la disposición requería un aval del ministro de Salud de la provincia que hacía posible la cobertura legal, incluyendo la ART para nuestro trabajo fuera del hospital. Nuestro servicio se brinda las 24 horas; a veces tenemos que ir a lugares peligrosos con un móvil suministrado por el Ministerio de Gobierno provincial; si el vehículo llegara a chocar, tendríamos que hacernos cargo, y ni que hablar si nos pasara algo a nosotros”.
“Ya iniciamos tres expedientes solicitando eso –continuó Ferrara–. Nos reunimos con el director de Hospitales de la provincia de Buenos Aires, Rodolfo Figari, y también nos recibió el ministro de Salud, Ismael Passaglia. Nos aseguraron que iban a resolver la situación, pero el expediente volvió diciendo que el área no puede crearse hasta tanto se revean todas las estructuras del hospital, y esto puede llevar años. Lo que pedimos no significaría un aumento presupuestario; al contrario, por cada paciente que atendemos el hospital se ahorra costos de internación que llegan a 160 pesos diarios, y queda una cama libre.”
El eje del enfoque del equipo consiste en “trabajar en la casa del paciente. Este criterio nos hace, o nos hacía –señaló Ferrara–, únicos entre los servicios de la provincia. La calidad de vida de la persona siempre es mejor en su medio, con su gente, que en el hospital. Sólo por el hecho de sentirse contenido, protegido, empieza a necesitar menos medicación. Y esto vale también para personas muy carenciadas. Recuerdo una señora, con varios hijos: cuando la visitamos, pensamos que habría que llevarla al hospital, que no iba a poder quedarse en la casa: vivía en una casa en construcción, a su dormitorio se subía por una escalera de albañil y ella tenía metástasis óseas, se iba a fracturar si se caía. Pero ella se opuso terminantemente a ir al hospital: ‘Quiero morirme en mi casa, quiero estar acá, con mis cosas’. Y así lo hizo. Casos como éste nos hicieron aprender a no pisotearle las creencias a nadie. Nosotros respetamos a ultranza las decisiones del paciente y su familia”.
De hecho, “tenemos familias en situación crítica a las que, con apoyo del Ministerio de Desarrollo Humano, hemos llegado a acercarles alimentos”, dijo Ferrara. El área incluye una asistente social, una psicóloga, una psiquiatra y una enfermera especializada.
Cecilia Jaschek, integrante del equipo, médica especialista en tratamiento del dolor, señaló que “el dolor físico es, también, emocional y social: calmarlo no es sólo cuestión farmacológica, ya que sus umbrales varían en función del miedo, del estado de ánimo”. Jaschek comentó que “al final, el paciente sabe que va a morir, y esto puede permitirle vivir una etapa muy rica: muchos ordenan su vida afectiva, recomponen relaciones con familiares, tratan de no dejar cuentas pendientes; para esto, deben estar en el ámbito adecuado y tener el necesario apoyo emocional”.
Página/12 obtuvo testimonios de familiares de personas que, gracias al equipo, murieron en sus casas. “Fue mejor que mi señora pasara sus últimos días en mi casa, donde mis hijos y yo pudimos atenderla. No tengo palabras para agradecer a los doctores, que venían a cualquier hora cuando los necesitábamos. Lamentablemente la perdimos porque el destino lo quiso así”, dijo Juan Carlos Furlong, cuya esposa, Raquel, falleció hace un año y medio. Elena Ciliberto, cuyo esposo Víctor murió hace dos años, contó que “el doctor y la enfermera llegaron a venir todas las mañanas: para mí era todo un preparativo esperarlos porque me contenían a mí. Yo había hecho un pacto con mi esposo: él iba a morir en esta casa. Y creo que, rodeado de sus cosas, murió en paz”.
“No podemos hacer otra cosa: estamos trayendo los pacientes para internarlos en el hospital; es difícil, primero porque ellos mismos no quieren, después de la experiencia de ser atendidos en sus casas; y tampoco nos resulta fácil conseguir camas; hace unos días, después de buscar desesperadamente una cama sin conseguirla, terminamos internando al paciente en otro hospital, donde falleció”, contó el médico Pedro Ferrara, titular del Area de Cuidados Paliativos del Hospital Rodolfo Rossi.
Ferrara explicó que “hace más de dos años, una resolución de la dirección del hospital creó el área de medicina paliativa; la disposición requería un aval del ministro de Salud de la provincia que hacía posible la cobertura legal, incluyendo la ART para nuestro trabajo fuera del hospital. Nuestro servicio se brinda las 24 horas; a veces tenemos que ir a lugares peligrosos con un móvil suministrado por el Ministerio de Gobierno provincial; si el vehículo llegara a chocar, tendríamos que hacernos cargo, y ni que hablar si nos pasara algo a nosotros”.
“Ya iniciamos tres expedientes solicitando eso –continuó Ferrara–. Nos reunimos con el director de Hospitales de la provincia de Buenos Aires, Rodolfo Figari, y también nos recibió el ministro de Salud, Ismael Passaglia. Nos aseguraron que iban a resolver la situación, pero el expediente volvió diciendo que el área no puede crearse hasta tanto se revean todas las estructuras del hospital, y esto puede llevar años. Lo que pedimos no significaría un aumento presupuestario; al contrario, por cada paciente que atendemos el hospital se ahorra costos de internación que llegan a 160 pesos diarios, y queda una cama libre.”
El eje del enfoque del equipo consiste en “trabajar en la casa del paciente. Este criterio nos hace, o nos hacía –señaló Ferrara–, únicos entre los servicios de la provincia. La calidad de vida de la persona siempre es mejor en su medio, con su gente, que en el hospital. Sólo por el hecho de sentirse contenido, protegido, empieza a necesitar menos medicación. Y esto vale también para personas muy carenciadas. Recuerdo una señora, con varios hijos: cuando la visitamos, pensamos que habría que llevarla al hospital, que no iba a poder quedarse en la casa: vivía en una casa en construcción, a su dormitorio se subía por una escalera de albañil y ella tenía metástasis óseas, se iba a fracturar si se caía. Pero ella se opuso terminantemente a ir al hospital: ‘Quiero morirme en mi casa, quiero estar acá, con mis cosas’. Y así lo hizo. Casos como éste nos hicieron aprender a no pisotearle las creencias a nadie. Nosotros respetamos a ultranza las decisiones del paciente y su familia”.
De hecho, “tenemos familias en situación crítica a las que, con apoyo del Ministerio de Desarrollo Humano, hemos llegado a acercarles alimentos”, dijo Ferrara. El área incluye una asistente social, una psicóloga, una psiquiatra y una enfermera especializada.
Cecilia Jaschek, integrante del equipo, médica especialista en tratamiento del dolor, señaló que “el dolor físico es, también, emocional y social: calmarlo no es sólo cuestión farmacológica, ya que sus umbrales varían en función del miedo, del estado de ánimo”. Jaschek comentó que “al final, el paciente sabe que va a morir, y esto puede permitirle vivir una etapa muy rica: muchos ordenan su vida afectiva, recomponen relaciones con familiares, tratan de no dejar cuentas pendientes; para esto, deben estar en el ámbito adecuado y tener el necesario apoyo emocional”.
Página/12 obtuvo testimonios de familiares de personas que, gracias al equipo, murieron en sus casas. “Fue mejor que mi señora pasara sus últimos días en mi casa, donde mis hijos y yo pudimos atenderla. No tengo palabras para agradecer a los doctores, que venían a cualquier hora cuando los necesitábamos. Lamentablemente la perdimos porque el destino lo quiso así”, dijo Juan Carlos Furlong, cuya esposa, Raquel, falleció hace un año y medio. Elena Ciliberto, cuyo esposo Víctor murió hace dos años, contó que “el doctor y la enfermera llegaron a venir todas las mañanas: para mí era todo un preparativo esperarlos porque me contenían a mí. Yo había hecho un pacto con mi esposo: él iba a morir en esta casa. Y creo que, rodeado de sus cosas, murió en paz”.
Pedro Ferrara, titular del Area de Cuidados Paliativos del Hospital Rossi, con su equipo.
SUBNOTAS
SOCIEDAD
indice
-
Pacientes que quedan sin atención por falta de apoyo a un programa
Por Pedro Lipcovich -
FUE INAUGURADO AYER EN MATADEROS
Un nuevo centro de salud -
ASEGURAN QUE LOS AUMENTOS NO SUPERAN EL 10 %
La costa hace oír sus ofertas -
SOSPECHADA EN EL CASO GRASSI, FUE DENUNCIADA ANTE LA CORTE
Jueza busca agua para su molino - Patricia Nine fue hasta la Rosada para agradecer por su liberación
© 2000-2022 www.pagina12.com.ar | República Argentina | Política de privacidad | Todos los Derechos Reservados
Sitio desarrollado con software libre GNU/Linux.






